К редко встречаемым болезням органов пищеварения можно отнести целиакию (глютеновая энтеропатия), болезнь Гиршпрунга, гемохроматоз, болезнь Вильсона - Коновалова, первичный билиарный цирроз печени, псевдомембранозный колит (энтероколит), ахалазию кардиальной части пищевода.
Особенностями редко встречаемых заболеваний являются не специфические клинические проявления, трудности в диагностике, возможные осложнения и снижение качества жизни, сложности в лечении.
В гастроэнтерологической практике врачу гастроэнтерологу приходится относительно часто принимать участие в диагностике и дифференциальной диагностике редко встречаемых болезней органов пищеварения. Используются самые современные методы диагностики. Рассматриваются и рекомендуются медикаментозные и иные методы и способы лечения.
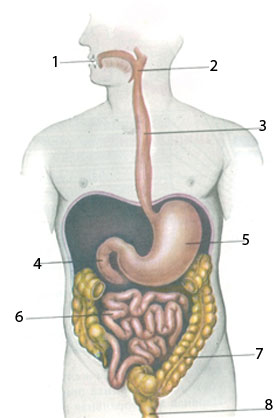
Рис. Пищеварительный канал
1 – полость рта
2 – глотка
3 – пищевод
4 – двенадцатиперстная кишка
5 – желудок
6 – тонкий кишечник
7 – толстый кишечник
8 - прямая кишка
1. Целиакия (глютеновая энтеропатия) – представляет собой хроническое генетически обусловленное иммуно-опосредованное заболевание, для которого характерна стойкая непереносимость белка глютена (содержится в пшенице, ржи, ячмене) с формированием при этом атрофии слизистой оболочки тонкой кишки (в первую очередь постбульбарного отдела двенадцатиперстной кишки), полным восстановлением структуры слизистой оболочки тонкой кишки при соблюдении характера питания не содержащего глютен. заболевание, для которого характерна стойкая непереносимость белка глютена (содержится в пшенице, ржи, ячмене) с формированием при этом атрофии слизистой оболочки тонкой кишки (в первую очередь постбульбарного отдела двенадцатиперстной кишки), полным восстановлением структуры слизистой оболочки тонкой кишки при соблюдении характера питания не содержащего глютен.
Генетическая предрасположенность отмечается в семьях больных с целиакией на фоне употребления глютена (белка, содержащегося во ржи, пшенице, ячмене). В тонкой кишке при иммунно – опосредованном воспалении формируются морфологические изменения, проявляемые атрофией ворсинок (гиперрегенераторная атрофия), гипертрофией крипт. Может развиваться синдром мальабсорбции. ( Новые сведения о целиакии)
Диагностика целиакии (глютеновой энтеропатии):
Жалобы:
- хроническая диарея со зловонным запахом
- боли в животе (рецидивирующие)
- вздутие живота
- снижение массы тела
- боли в костях и суставах
- раздражительность
- утомляемость
- нарушение менструального цикла
Семейный анамнез (выявление непереносимости злаковых у близких родственников)
Данные объективного исследования:
- бледность кожи лица
- афтозные язвы десен и повреждения эмали
- болезненность при пальпации околопупочной области
Инструментальные методы диагностики:
- ЭФГДС (эндоскопия с биопсией слизистой оболочки постлуковичного отдела двенадцатиперстной кишки -видеоролик)
- эндоскопия видиокапсульная
- УЗИ органов брюшной полости и щитовидной железы
- колоноскопия
Гистологическое изучение биопсийного материала слизистой оболочки постлуковичного отдела двенадцатиперстной кишки.
Рентгенологические методы диагностики:
- КРТ тонкой кишки
- рентгенография тонкой кишки
Денситометрия костей для диагностики остеопороза
Лабораторные методы диагностики:
- в анализе крови серологическое определение антител: антиглиадиновых ( IgA ) глиадин, (IgG) глиадин, антиэндомизиальных, антител к тканевой трансглютаминазе ( IgA)
- анализ крови (общий, глюкоза, гликозилированный гемоглобин, общий белок, белковые фракции, электролиты, микроэлементы)
- анализы кала (фекальная эластаза 1)
Дифференциальный диагноз с другими заболеваниями и энтеропатиями, при которых возникает синдром мальабсорбции:
- синдром раздраженной кишки
- вирусные гастроэнтериты
- тропическая спру
- пищевая аллергия (увеличение в крови показателей IgE- антител)
- пищевая непереносимость
- лактазная недостаточность (вздутие живота, тошнота, спастическая боль, урчание в животе, водная диарея через – 1-2 часа после употребления молока или молочных продуктов, содержащих лактозу)
- внешнесекреторная недостаточность при хроническом панкреатите
- болезнь Уиппла (болезнь тонкой кишки, которая вызывается Tropheryma whippeli с синдромом мальабсорбции)
- синдром избыточного бактериального роста (с учетом диареи, данных анализа кала на дисбиоз – дисбактериоз)
Лечение лиц с выявленной целиакией:
- строгая пожизненная аглютеновая диета (запрещается употреблять пищу, которая содержит рожь, пшеницу, ячмень в любом количестве)
- при лактазной недостаточноти ограничить прием молочных продуктов и исключить молоко
- исключение хлебных и кондитерских изделий из муки
- рацион питания может включать: рис, гречку, картофель, кукурузу, соевые бобы, а овес и продукты из него ограничить в употреблении
- симптоматическая терапия
- применение преднизолона (при показаниях)
2. Болезнь Гиршпрунга – это врожденное наследственное заболевание, для которого характерно отсутствие нервных ганглиев в прямой кишке и наружном анальном сфинктере, что сопровождается упорными запорами.
Рис.1 Нормальная сигмовидная ободочная кишка и прямая кишка
Рис.2 Опухшая сигмовидная ободочная кишка, болезнь Гиршпрунга
Рис.1 Рис. 2
Болезнь Гиршпрунга относят к первичным моторным нарушениям аноректальной зоны и тазового дна как и анизмус (невозможность открытия наружного анального сфинктера и расслабления мышцы поднимающей задний проход при попытке к акту дефекации, что не позволяет опорожнить кишечник), расстройства аноректальной чувствительности
Жалобы:
- упорные запоры (с детского возраста)
- отсутствие сдерживающего аноректального рефлекса
- наличие кала в виде пробки
- не полное опорожнение прямой кишки (у больных с ректо - и энтероцели дефекационные позывы сохранены)
- вздутия живота
- боли в области крестца
- слабость
- тошнота
Данные объективного исследования:
- бледность кожи лица
- болезненность при пальпации живота
Инструментальная диагностика:
- ректороманоскопия (исключить органическую патологию)
- сигмоскопия (исключить органическую патологию толстой кишки)
Рентгенологические методы исследования:
- ирригоскопия
- КРТ толстой кишки
Лабораторные методы исследования:
- анализы крови
- анализ мочи
- анализ кала на скрытую кровь
Лечение лиц с болезнью Гиршпрунга:
- диета (подход индивидуальный)
- необходимо определить отдел кишечника с которым связан запор (ободочной, прямой или аноректальной зоны)
- при спастической дискинезии толстой кишки и при проктогенных запорах: бесшлаковая диета, растительное масло, отварные овощи
- медикаментозная терапия: прокинетики (сульпирид, фрактал, праймер, желчегонные, а при спастической дискинезии – миотропные спазмолитики, пробиотики, слабительные (при показаниях)
- в каждом случае подход строго индивидуален, что касается уточняющей диагностики и лечения
3. Гемохроматоз – тяжелое аутосомно-рецессивное заболевание, которое обусловлено генетическим дефектом, приводящим к избыточному всасыванию железа в желудочно-кишечном тракте и избыточной нагрузке железом клеток внутренних органов с формированием в них прогрессирующих структурных изменений и нарушением функций. избыточной нагрузке железом клеток внутренних органов с формированием в них прогрессирующих структурных изменений и нарушением функций.
Выделяют первичный (наследственный с первичной перегрузкой железом) гемохроматоз и вторичный (приобретенный с вторичной перегрузкой железом) гемохроматоз. В основе патогенеза гемохроматоза лежит по мнению ряда авторов мутация Н Е – гена, что приводит к транскрипции и экспрессии дефектного Н Е- белка. При накоплении железа более 5 г развиваются фиброзные изменения в органах с последующим нарушении их функции.
Если в суточном рационе количество железа равно 10-20 мг, то из них усваивается только 1-2 мг железа (всасывание железа происходит преимущественно в двенадцатиперстной кишки и начальном отделе тощей кишки).
Из сведений литературы гемохроматоз является одним из вариантов синдрома перегрузки железом, в том числе вторичных синдромов перегрузки железом (неалкогольные стеатогепатиты, хронические гепатиты В и С, алкогольная болезнь печени, циррозы печени и т.д.)
Диагностика гемохроматоза (таблица):
Жалобы:
- утомляемость и боли в суставах
- слабость
- снижение массы тела
- тяжесть или боли в правом подреберье
- сухость кожи
Данные объективного исследования:
- пигментация кожи (бронзовый оттенок кожи лица, шеи)
- увеличение размеров печени (плотная)
- увеличение размеров селезенки (в 20-50% случаев)
Инструментальные методы исследования:
- УЗИ, КРТ, МРТ ОБП
Биопсия печени
Лабораторные методы исследования:
- анализы крови (увеличение показателей железа, глюкозы); генетическое исследование - в лаборатории генетики: генетическое тестирование: С282Y и Н63D HFE мутации и затем генетическое тестирование: TIR2, HAMP,HJV,HFE
При развернутой стадии заболевания гемохроматозом выделяют у больного:
- цирроз печени
- пигментацию кожи (бронзовый загар)
- сахарный диабет
Лечение пациентов с гемохроматозом (подход индивидуальный с лечением после дифференциального диагноза гастроэнтерологом):
- диета № 5 по Певзнеру
- нивелирование вторичного синдрома перегрузки железом
- гепатопротекторы (при показаниях)
- симптоматическая терапия
4. Болезнь Вильсона - Коновалова - это наследственно обусловленное заболевание (ферментопатия, связанная с нарушением биосинтеза цирулоплазмина, который отвечает за транспорт меди в организме), обусловленное нарушением обмена меди, отложением меди в печени (а также мозге, роговице, почках) и развитием в конечном итоге цирроза печени.
Рис.1 Здоровая печень. Рис. 2 Печень с циррозом
Диагноз болезни Вильсона – Коновалова устанавливается с учетом неврологической симптоматики (неадекватное поведение, дистония и регидность мышц, нарушение движений и речи, тремор), обнаружения кольца Кайзера-Флейшера на роговице глаза окулистом , а также с учетом анализа крови (снижение содержания цируллоплазмина менее 0,2 г/л и уровня меди), анализа мочи ( увеличение экскреции меди с мочой более 100 мкг за 24 часа), биопсии печени (избыток меди), данных УЗИ и/или КРТ ОБП (возможность асцита при циррозе печени)
Лечение лиц с болезнью Вильсона – Коновалова предусматривает: диету, исключение продуктов с высоким содержанием меди( шоколад, орехи, грибы), медикаментозную терапию (после назначения гастроэнтерологом - пеницилламина-купренила , препаратов цинка и других необходимых лекарств ).
Родственникам пациента рекомендуется генетическая консультация.
5. Первичный билиарный цирроз печени - это хроническое прогрессирующее заболевание с невыясненной этиологией и преобладанием поражения внутрипеченочных желчных протоков с развитием внутрипеченочного холестаза.
Преимущественно заболевают женщины в возрасте старше 40 лет (до 90 % случаев). Естественное течение патогенез первичного билиарного цирроза печени непредсказуемо.
Продолжительность жизни больных с бессимптомным течением до 15 – 20 лет.
Осложнения первичного билиарного цирроза печени: остеопороз (на фоне дефицита желчи в кишечнике, стеатореи, нарушением минерализации костей), диарея, похудание, полиневропатия.
Этиологические факторы и патогенез первичного билиарного церроза печени:
- наследственная предрасположенность
- нарушения в иммунной системе (триггерными факторами могут стать маркеры хронических гепатитов С и В, пилорические хеликобактерии (Helicobakter pylori - Hp)
- обнаружение антимитохондреальных антител (специфичность метода иммуноферментного анализа составляет 96 %, что позволяет диагностировать первичный билиарный цирроз печени в 88-90 % случаев)
- редко – избыточное содержание меди
Диагностика первичного билиарного цирроза печени:
Жалобы:
- кожный зуд (локальный или распространенный, слабо или резко выраженный), который появляется до других клинических проявлений в течение нескольких месяцев и лет
- слабость
- утомляемость
- тяжесть или боли в правом подреберье
- нарушение сна
Данные объективного исследования:
- желтушный синдром (кожи и склер, появляется после кожного зуда)
- пигментация кожи
- следы расчесов на коже
- наличие ксантелазм на веках
- увеличение размеров печени и реже – селезенки
Инструментальные методы исследования:
- УЗИ с допплерографией, КРТ, МРТ органов брюшной полости
- ЭФГДС (эндоскопия пищевода и желудка - с целью выявления варикозно - расширенных вен пищевода)
Сцинтиграфия
Пункционная биопсия печени (при бессимптомном течении заболевания)
Лабораторные методы исследования:
- анализы крови (анемия, ускоренное СОЭ, выявление антимитохондриальных антител, IgM, увеличение показателей щелочной фосфотазы, трансаминаз, билирубина, холестирамина, определение антинуклеарных антител и антигладкомышечных антител, маркеров вирусных гепатитов и т.д.)
- анализы мочи
- анализы кала
Диффиренциальная диагностика первичного билиарного цирроза печени с исключением заболеваний:
- хронический вирусные гепатит С, В
- цитомегаловирусный гепатит
- аутоиммунный гепатит
- алкогольный гепатит
- первичный склерозирующий гепатит (в том числе исключают после выполнения магнитно-резонансной холангиографии)
- лекарственный гепатит
- цирроз печени иной этиологии
- гемохроматоз
- болезнь Коновалова- Вильсона (наследственно-обусловленное заболевание на фоне нарушения метаболиза и увеличения содержания меди с формированием в конечном итоге цирроза печени)
- саркоидоз (с внепеченочными клиническими проявлениями и поражением легких, лимфатических узлов, глаз, костной и нервной систем)
Лечение больных с первичным билиарным циррозом печени (согласно протокола проводит опытный гастроэнтеролог):
- диета (подход индивидуальный)
- препараты урсодезоксихолевой кислоты
- эдеметионин
- гормоны (преднизолон)
- эфферентная терапия (плазмаферез, гемосорбция - при показаниях, в том числе, кожном зуде
- симптоматическая терапия
6. Псевдомембранозный колит (энтероколит) – это заболевание, клинически проявляемое обильной и водянистой диареей на фоне или после применения антибиотиков, подтверждаемое выявлением эндоскопически и гистологически псевдомембранозных экссудативных бляшек на слизистой оболочке толстой кишки или/и тонкой кишки, обнаружением у больных токсинов Clostridium difficile.
Вызывает псевдомембранозный колит - токсин или токсины, которые вырабатывают Clostridium difficile . Clostridium difficile являются спорообразующими организмами с возможным нахождением в местах общественного пользования, в образцах- смывах с рук.
Факторы риска развития псевдомембранозного колита (энтероколита):
- карцинома толстой кишки
- болезнь Крона
- тяжелые инфекционные заболевания
- ишемический колит
- болезнь Гиршпрунга
- хирургические операции (на желудке, прямой кишке)
- другие факторы риска псевдомембранозного колита (энтероколита)
Этиологические факторы певдомембранозного колита (энтероколита):
- антибиотикотерапия (особенно у лиц, страдающих диареей на фоне или после приема антибиотиков, колитом)
- обнаружение у больных токсинов Clostridium difficile на фоне или после приема антибиотиков (у лиц с развившейся диареей или колитом - в 90-100% случаев; у госпитализированных пациентов без диареи позитивные пробы на токсин Clostridium difficile – в 15 – 30 % случаев, а у которых нет диареи - в 5 – 15% случаев).
Патогенез псевдомембранозного колита (энтероколита):
Доказано, что токсины (токсин В вызывает некроз клетки, токсин А – белок, который вызывает структурные изменения в клетке и выраженную диарею), вырабатываемые Clostridium difficile, оказывают воздействие только на кишечник и при этом Clostridium difficile приводит к заболеванию только на фоне или после приема антибиотиков.
Диагностика псевдомембранозного колита (энтероколита):
Жалобы:
- слабость
- обильная и водянистая диарея до 14-30 раз в день
Данные объективного исследования:
- повышение температуры тела
- бледность кожи
- болезненность при пальпации живота
- возможность развития токсического мегаколона, перфорации толстой кишки
Инструментальная диагностика:
- УЗИ или КРТ органов брюшной полости (часто выявляют асцит)
- ректороманоскопия с биопсией слизистой оболочки кишки
- колоноскопия с биопсией слизистой оболочки кишки
Рентгенологическая диагностика:
- обзорная рентгенограмма брюшной полости
- ирригоскопия
- КРТ толстой кишки
Лабораторная диагностика псевдомембранозного колита (энтероколита):
- исследование (только диарейный стул) на микробные возбудители - токсины Clostridium difficile. «Золотой стандарт» для обнаружения Clostridium difficile – выполнение анализа на цитотоксичность с использованием тканевых культур. Существует множество альтернативных тестов для обнаружения токсинов Clostridium difficile.
Осложнения псевдомембранознозного колита (энтероколита):
- токсический мегаколон
- илеус (кишечная непроходимость)
- обезвоживание организма
- гипопротеинемия (снижение белка в крови) с анасаркой (отечный синдром)
Лечение больных с псевдомембранозным колитом (энтероколитом):
- прекратить прием антибиотиков, вызвавших псевдомембранозный колит
- коррекция потери жидкости, электролитного дисбаланса и гипопротеинемии
- избегать прием спазмолитиков
- специфическое лечение назначает гастроэнтеролог с возможным включением для приема внутрь некоторых противомикробных средств: ванкомицин по 125 мг 4 раза в день – 7 -14 дней или метронидазол по 250 мг 3 раза в день 7 – 14 дней и т.д.
- симптоматическая терапия
- оперативное лечение (возникает необходимость в 0,4 % случае при токсическом мегаколоне с развитием перетонита – тотальная колэктомия или иной вариант лечения
Противоэпидемические мероприятия в стационарах.
Профилактика псевдомембранозного колита (энтероколита):
- ограничение употребления антибиотиков
- соблюдение в различных стационарах соответствующих противоэпидемических мер
Примечание: при подозрении на псевдомембранозный колит (энтероколит) осмотр гастроэнтерологом и хирургом (при показаниях), лечение в условиях стационара (гастроэнтерологическое отделение преимущественно)
Примечание: в каждом конкретном случае подход к диагностике и лечению индивидуален
7. Ахалазия кардиальной части пищевода – это хроническое нервно-мышечное заболевание, которое обусловлено поражением интрамурального нервного сплетения пищевода с последовательным нарушением перистальтической активности стенки пищевода и отсутствием расслабления нижнего сфинктера пищевода в ответ на глоток (сглатывание). заболевание, которое обусловлено поражением интрамурального нервного сплетения пищевода с последовательным нарушением перистальтической активности стенки пищевода и отсутствием расслабления нижнего сфинктера пищевода в ответ на глоток (сглатывание).
Вероятно, на фоне дефицита оксида азота (NО) происходят изменения, при которых перед продвигающимся пищевым комком не расслабляется сфинктер, в связи с чем поступление пищи в желудок происходит только при дополнительном наполнении пищевода жидкостью, что приводит к клиническим проявлениям заболевания.
Диагностика ахалазии кардиальной части пищевода:
- дисфагия (нарушение акта глотания)
- боль за грудиной
- отрыжка, срыгивание
- похудание
Данные объективного исследования:
- бледность кожи лица
Инструментальная диагностика:
- ЭФГДС (эндоскопия)
Рентгенологическая диагностика:
- рентгеноскопия желудка
- КРТ желудка
Лабораторная диагностика:
- анализы крови (общий, глюкоза, железо и т.д.)
- анализы мочи
- анализы кала
Лечение больных с ахалазией кардиальной части пищевода:
- диета (подход индивидуальный)
- антациды
- обволакивающие средства
- лечение специалистами, с учетом этиологии и патогенеза заболевания
8. Мегаколон у взрослых лиц. Мегаколон представляет собой хроническое расширение толстой кишки с утолщенной стенкой, что приводит к нарушению ее двигательной функции и вызывает развитие упорных хронических запоров, появлению вздутия живота (метеоризм), постоянных ноющих болевых ощущений или болей в животе. толстой кишки с утолщенной стенкой, что приводит к нарушению ее двигательной функции и вызывает развитие упорных хронических запоров, появлению вздутия живота (метеоризм), постоянных ноющих болевых ощущений или болей в животе.
О диагностике и возможностях лечения у человека вышеперечисленных и других редко встречаемых болезней органов пищеварения можно узнать на приеме у гастроэнтеролога.
|